一、引言
产科急症手术是挽救孕产妇及胎儿生命的关键措施,其中胎盘早剥和子宫破裂是两种最危急的情况,可迅速导致失血性休克、DIC(弥散性血管内凝血)、胎儿窘迫甚至死亡。快速识别、高效团队协作和标准化流程是提高救治成功率的核心。本文系统梳理这两种急症的手术应对流程,以优化临床决策和抢救效率。
二、胎盘早剥的快速应对流程
(一)早期识别与诊断
胎盘早剥(Placental Abruption)指妊娠20周后胎盘在胎儿娩出前部分或全部从子宫壁剥离,典型表现为:
突发持续性腹痛(可伴子宫强直)
阴道流血(出血量与休克程度可能不符)
胎心异常(晚期减速、心动过缓甚至消失)
凝血功能障碍(DIC表现:皮下瘀斑、针眼渗血)
辅助检查:
超声检查(敏感性约50%,主要用于排除前置胎盘)
胎心监护(持续监测胎儿状况)
凝血功能检测(D-二聚体↑、纤维蛋白原↓、PT/APTT延长)
(二)紧急处理流程
启动快速反应团队(RRT)
呼叫产科、麻醉科、新生儿科、输血科
准备紧急剖宫产(5分钟内决策)
稳定母体生命体征
建立双静脉通路(16G以上留置针)
快速补液(晶体液+胶体液,避免低血容量休克)
输血准备(立即申请4U红细胞+2U血浆+1U血小板)
监测血压、尿量、凝血功能
紧急剖宫产(CS)
麻醉选择:首选全身麻醉(若凝血功能异常,避免椎管内麻醉)
手术要点:
快速进腹(纵切口可能更快)
娩出胎儿后立即检查子宫收缩情况
若子宫收缩不良,使用宫缩剂(缩宫素、卡前列素氨丁三醇)
评估胎盘剥离面积,必要时行子宫动脉结扎或B-Lynch缝合
术后管理
继续监测凝血功能(警惕迟发性DIC)
预防感染(广谱抗生素)
心理支持(尤其胎儿死亡者)
三、子宫破裂的快速应对流程
(一)高危因素与临床表现
高危人群:
瘢痕子宫(既往剖宫产史、子宫肌瘤剔除史)
产程中过量缩宫素使用
梗阻性难产
典型症状:
剧烈腹痛(可伴撕裂感)
胎心消失或严重减速
阴道流血+休克表现
腹部触诊:子宫轮廓不清,胎体可触及
(二)紧急处理流程
立即启动“5分钟剖宫产”预案
呼叫多学科团队(产科、麻醉、ICU、血库)
快速稳定循环
两条大静脉通路(必要时中心静脉置管)
紧急输血(启动大量输血方案MTP)
血管活性药物(如去甲肾上腺素维持血压)
紧急手术
麻醉:全麻(避免椎管内麻醉)
手术关键步骤:
快速进腹,娩出胎儿
检查破裂部位(常见于子宫下段或瘢痕处)
若破口整齐、无感染,可行子宫修补术
若破口复杂、出血不止,行子宫切除术(尤其无生育需求者)
术后管理
ICU监护(血流动力学、凝血功能监测)
预防感染(广谱抗生素覆盖厌氧菌)
血栓预防(低分子肝素)
四、团队协作与资源优化
(一)多学科团队(MDT)协作
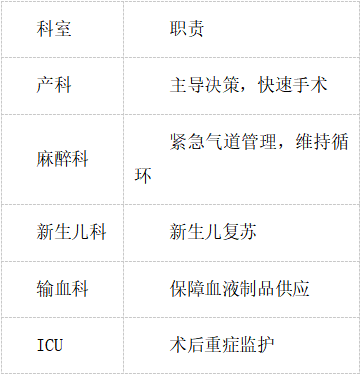
(二)关键时间节点
0-5分钟:识别急症,启动团队
5-10分钟:完成麻醉,开始手术
10-30分钟:娩出胎儿,控制出血
术后2小时:稳定生命体征,预防并发症
五、总结
胎盘早剥和子宫破裂是产科最危急的并发症,快速诊断、多学科协作和标准化抢救流程是提高存活率的关键。临床医生应:
提高识别能力(尤其不典型病例)
优化应急演练(模拟训练团队配合)
完善血制品储备(确保大量输血可用)
加强术后监护(预防DIC、感染等并发症)
通过系统化管理,可显著降低孕产妇及围产儿死亡率,保障母婴安全。
(王凡 南阳市中心医院 手术二部)



